La paralisi è un evento drammatico che sconvolge la vita dei pazienti. Mezieres, Woita, Perfetti, Kabat, tossina botulinica, non riescono a vincere la spasticità dei muscoli. I pazienti non possono passare anni in riabilitazione per una correzione che non avverrà mai. Solo un tempestivo intervento chirurgico mirato dell’arto colpito porta alla modifica della postura errata. La riabilitazione è utile nel mantenere la correzione ottenuta.
Da cosa dipende la varietà delle paralisi degli arti?
I quadri clinici delle malattie neurologiche si presentano con grande molteplicità. Questa variabilità deriva dalla localizzazione e dalla estensione del danno del Sistema Nervoso.
Il coinvolgimento dei muscoli paralizzati caratterizza le differenti condizioni cliniche.
Come si classificano i danni del Sistema Nervoso?
La Neurologia ha suddiviso le malattie neurologiche a secondo della sede: malattie del primo motoneurone e malattie del secondo motoneurone.
– Le malattie del primo motoneurone hanno sede nel Sistema Nervoso Centrale, riconoscono differenti cause quali la paralisi cerebrale, gli accidenti vascolari (ictus, ischemia), i traumi cranio-encefalici e del midollo spinale. Il quadro clinico che ne deriva prevalentemente è quello della spasticità. Non mancano componenti di paresi o di paralisi dei muscoli colpiti.
– Le malattie del secondo motoneurone derivano da poliomielite, da mielodisplasia e da lesioni nervose periferiche. Il quadro clinico che ne deriva è quello della paresi, della diminuzione del tono muscolare, della perdita dei riflessi osteotendinei, della atrofia muscolare.
Una neuropatia progressiva del neurone motorio inferiore è la malattia di Charcot-Marie Tooth.
Ciascuna di queste malattie determina una situazione clinica molto variegata, che dipende dalla sede del Sistema Nervoso coinvolta e dai gruppi muscolari che la sede colpita controlla.
Perché l’arto inferiore ed il piede si deformano dopo la paralisi?
Il piede è tra gli organi bersaglio privilegiati poiché è il terminale funzionale dell’arto inferiore.
La paralisi del piede causa una gravissima invalidità poiché vengono drasticamente a mancare le caratteristiche anatomo-funzionali e biomeccaniche che il piede fornisce: stabilità, risposta dinamica e flessibile agli stimoli propriocettivi provenienti dall’appoggio al suolo, forza di propulsione per la progressione del corpo nella deambulazione e nella corsa.
Va opportunamente ricordato che sia le lesioni del motoneurone superiore che quelle del motoneurone inferiore possono portare ad una compromissione della componente sensoriale. Questo dato si traduce in un quadro di insensibilità del piede e della caviglia che complica notevolmente la strategia terapeutica ed il suo risultato finale.
Quali sono le forme cliniche assunte dal piede dopo la paralisi?
Dopo la paralisi il piede assume forme cliniche diverse a seconda dei gruppi muscolari implicati:
– il piede equino è l’esito della retrazione del tricipite surale. Questa condizione riconosce diversi fattori etiologici che portano a sollevare il calcagno dal suolo ed il piede ad appoggiare sulla punta.
– il “piede cadente” o “ciondolante” caratterizzato dalla caduta in equinismo del piede e la deambulazione con “steppage” è dovuta alla paralisi degli estensori del piede (Estensore Comune delle Dita, Estensore Lungo dell’Alluce, Peroniero Terzo, Tibiale Anteriore).
– il piede varo e supinato è l’esito della paralisi o della paresi dei tendini Peronieri. Il Tibiale Anteriore ed il Tibiale posteriore, rimasti integri, portano il piede in varismo ed in inversione.
– il piede valgo è l’esito della paralisi o della paresi dei due tibiali: Tibiale Anteriore e Tibiale Posteriore. Può coesistere retrazione del tricipite surale.
– il piede talo-valgo è l’esito della contrattura dei muscoli eversori ed estensori dorsali ed è più comune nell’infanzia. Clinicamente il piede si presenta con l’avampiede abdotto sia in eversione che in estensione dorsale. Può coesistere retrazione del tricipite surale.
Quali sono gli Specialisti che studiano la paralisi?
Lo studio della paralisi della paralisi e delle conseguenze sul piede e sull’arto inferiore è affidata ad una equipe di specialisti.
Lo specialista neurologo indaga sulla natura della malattia e ricerca la più opportuna terapia medica.
Lo specialista fisiatra ed il fisioterapista valutano le riserve funzionali e di mobilità del piede e della caviglia, al fine di mantenerle integre mediante la mobilizzazione e l’uso di mezzi fisici.
Il podologo mette in atto la correzione mediante ortesi delle deformità e delle deviazioni e tutela delle ipercheratosi, delle callosità dolorose che si verificano sulle salienze scheletriche che causano sofferenza la paziente.
La psicologia del paziente risente della paralisi?
Si deve tenere presente che la paralisi e la deformità del piede causano una invalidità che ha pesanti conseguenze negative sull’immagine di sé, sulla autostima, sulla aspettativa della vita e sull’umore. Tutti gli specialisti medici e i professionisti della riabilitazione che non fanno operare i pazienti paralitici si devono comprendere la pesante responsabilità professionale, civile e morale che assumono.
I pazienti non operati vengono abusivamente mantenuti in uno stato di invalidità permanente, psicologicamente avviliti e senza alcuna prospettiva di miglioramento.
Quando interviene il Chirurgo ortopedico?
Dopo alcuni mesi nei quali la situazione clinica si è stabilizzata e si è capito che le metodiche Mezieres, Woita, Perfetti, Kabat non riescono a vincere la spasticità dei muscoli allora occorre procedere all’intervento correttivo. Dopo che la terapia medica, riabilitativa ed ortesica hanno esaurito lo spazio per apportare un beneficio sensibile ed apprezzabile il chirurgo deve intervenire per apportare la correzione scheletrica e strutturale del piede paralitico.
Quale è lo scopo dell’intervento ortopedico correttivo?
Lo scopo principale dell’intervento chirurgico è di ottenere un valido appoggio plantare. E’ di fondamentale importanza pervenire all’ideale direzione del piede che rispetti l’angolo del passo (angolo di Fick di 15 gradi), restituendo al piede stabilità conservando la mobilità articolare.
FRANCO
Paziente di 44 anni. Esiti di incidente sul lavoro: un cavo d’acciaio colpisce l’arto inferiore dx. Lesione dell’arteria femorale e dei rami nervosi dello S.P.E e dello S.P.I. L’arteria viene riparata con una protesi in Dacron, ma si verifica una sindrome compartimentale da rivascolarizzazione a carico delle logge muscolari della gamba.
Prima dell’intervento: A distanza di due anni dall’incidente il paziente si presenta con retrazione ischemica del tricipite surale, con accorciamento del t. d’Achille, e piede equino. Paralisi del Tibiale Anteriore, dell’E.L.A. e dell’E.L.D. Deambula con grave “steppage”. Il bilancio delle forza residua dei muscoli della gamba evidenzia la residua validità dei muscoli peronieri e una certa validità del Tibiale Posteriore.
Intervento chirurgico: 1) Allungamento del t. d’Achille per riportare il piede a 90° e consentire il corretto appoggio plantigrado. 2) Trasposizione del Peroneo Breve (il Tibiale Posteriore viene considerato troppo debole) sul primo Cuneiforme allo scopo di sollevare la punta del “piede ciondolante” e curare lo “steppage”. L’ancoraggio all’osso viene effettuato mediante una ancora metallica utilizzata per l’impianto di tendini e legamenti.
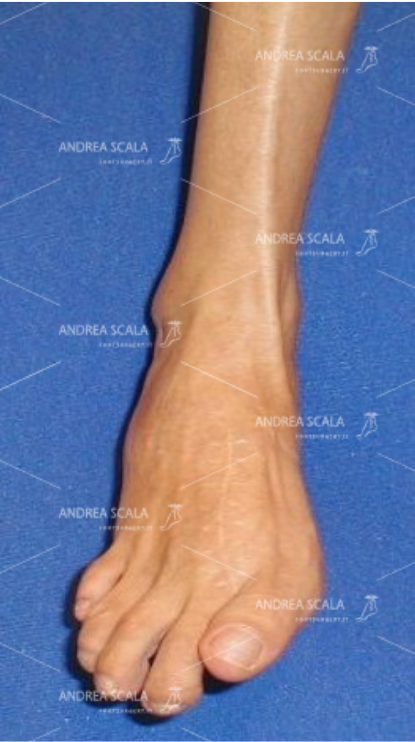
A distanza di tempo: Paziente con appoggio della pianta del piede al suolo. Piede atteggiato normalmente. Persiste il deficit motorio di estensione del piede. Non esiste il fenomeno dello “steppage” ed il paziente deambula normalmente.
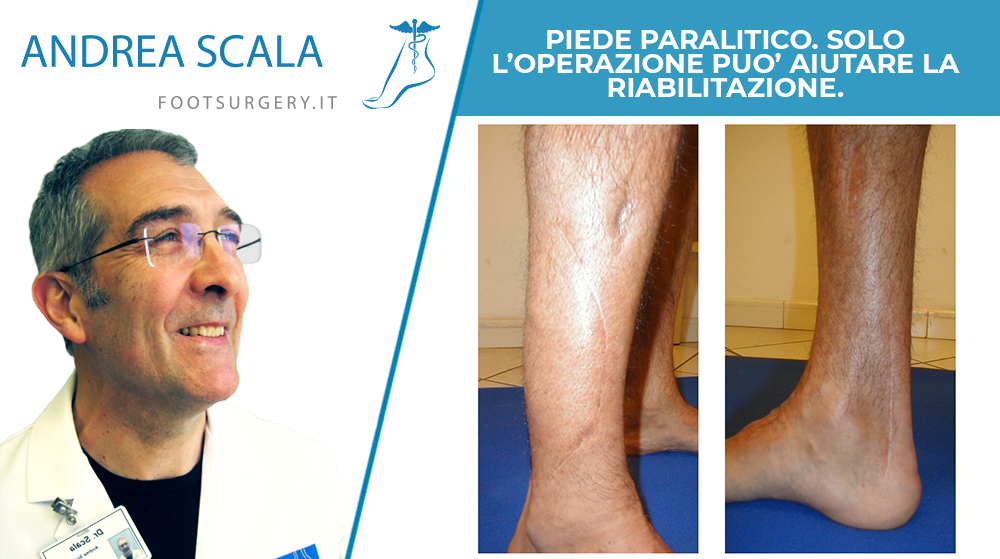
Paziente di 44 anni, affetto da piede “ciondolante”, a seguito di lesione traumatica del nervo SPE e del nervo SPI.
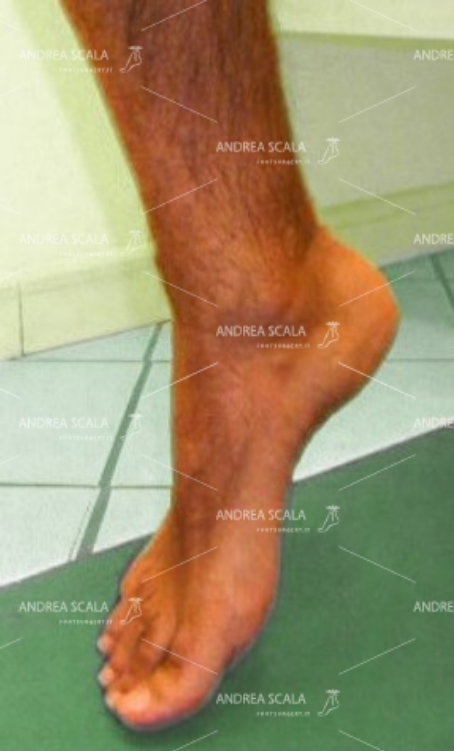
L’incisione chirurgica sulla base del 5° metatarso mostra la sede del prelievo della inserzione del t. Peroneo Breve.
L’incisione chirurgica mostra la sede del prelievo del muscolo Peroneo Breve dalla antero-laterale della gamba alla regione antero-mediale del piede.
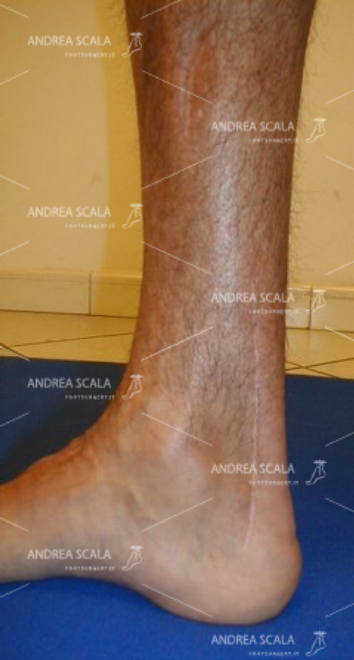
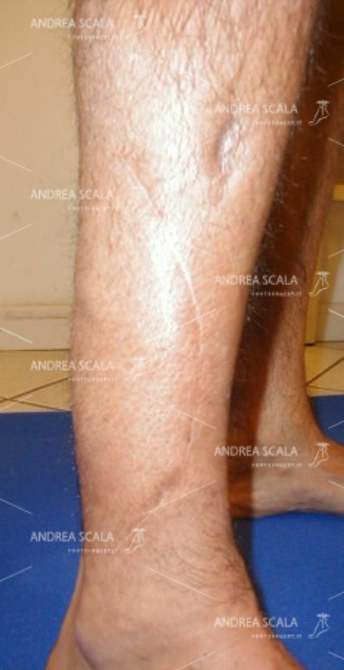
L’incisione chirurgica sul t. d’Achille mostra la sede dell’allungamento.
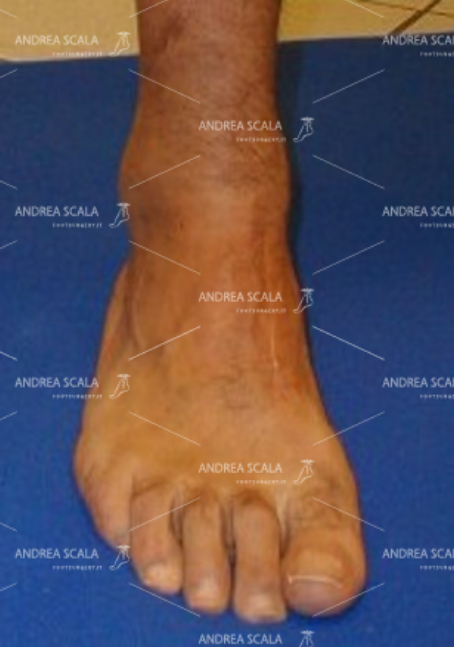
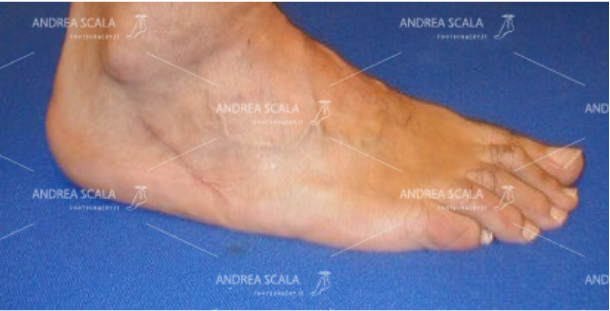
Incisione chirurgica sul 1° cuneiforme, ove è stato trasferito il t. Peroneo Breve. Il piede non è equino, ha un corretto appoggio plantare e non è più ciondolante.
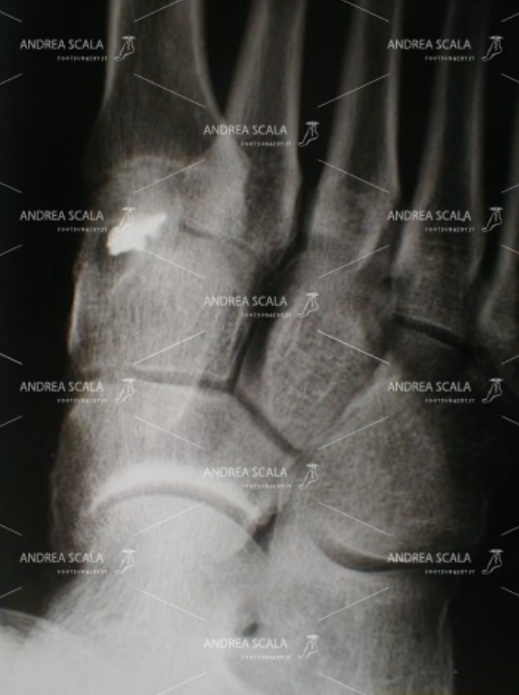
La radiografia mostra l’ancora metallica sul 1° cuneiforme, nella sede in cui è stato il t. del Peroneo Breve.
DAVIDE
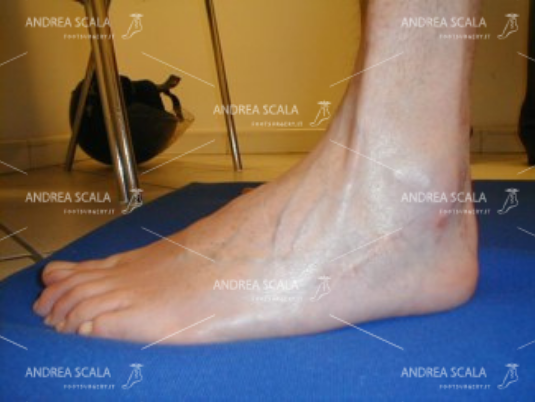
Paziente di 28 anni. Grave trauma cranio- encefalico. Stato di coma prolungato. Emiparesi ed andatura atasso-spastica. Frattura del femore e rottura del ventre muscolare del quadricipite femorale. Appoggio al suolo con la punta del piede in inversione.
Prima dell’intervento: Piede equino-varo-supinato. Grave instabilità del piede e della caviglia aggravate dalla andatura atasso-spastica. Distorsioni ricorrenti della tibiotarsica.
Intervento chirurgico: Allungamento del T. d’Achille; intervento SPL.A.T.T. (trasposizione della metà del t. Tibiale Anteriore sul 5° metatarso.
A distanza di tempo: persistenza dell’emiparesi e dell’andatura atasso-spastica, ma appoggio della pianta del piede al suolo. Grande stabilità della caviglia, assenza di distorsioni della tibio-tarsica.
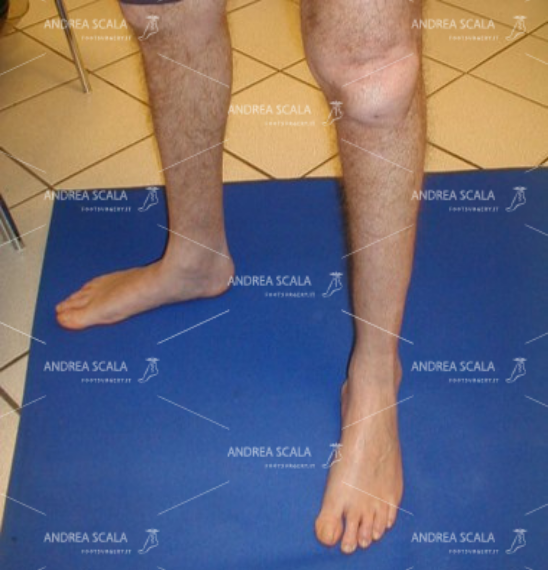
Dopo l’intervento il piede non è varo- supinato. Si vede il corretto appoggio del piede.
Si vede il tendine trapiantato in tensione sotto la cute. Il particolare mostra la sporgenza sottocutanea della metà del t. Tibiale Anteriore trasferito sul 5° metatarso.
PATRIZIA
Paziente di 52 anni. Emiparesi spastica neonatale.
Prima dell’intervento: Piede equino; grave alluce valgo; grave deformità delle dita “en griffe” con appoggio doloroso delle unghie che si ripiegano verso la pianta del piede.
Intervento chirurgico: Allungamento t. d’Achille; osteotomia di correzione dell’alluce valgo; tenotomia di allungamento del tendine F.L.A e del F.L.D. in sede retromalleolare mediale.
A distanza di tempo: appoggio della pianta del piede al suolo. Le dita non si arricciano più verso la pianta del piede e l’appoggio non avviene più sulle unghie.
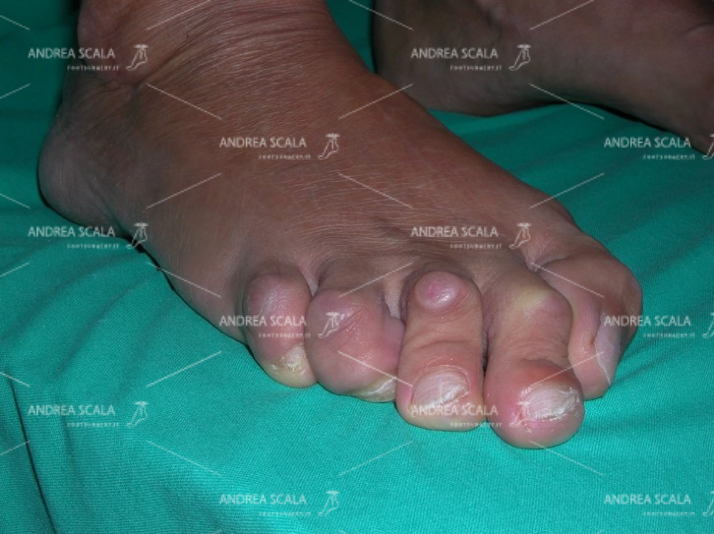
PRE-OPERATORIA La paralisi ha causato la grave deformità “en griffe” delle dita. Callosità molto dolorose nelle scarpe. Paziente di 42 anni. Arto inferiore destro affetto da emiparesispastica neonatale. Grave contrattura “en griffe” di tutte le dita. La deambulazione è molto difficoltosa e dolorosa.
POST-OPERATORIA Le dita sono distese, non ci sono più le callosità dolorose. Si vede la tensione dei tendini sotto la cute dopo il trapianto tendineo.
M.CRISTINA
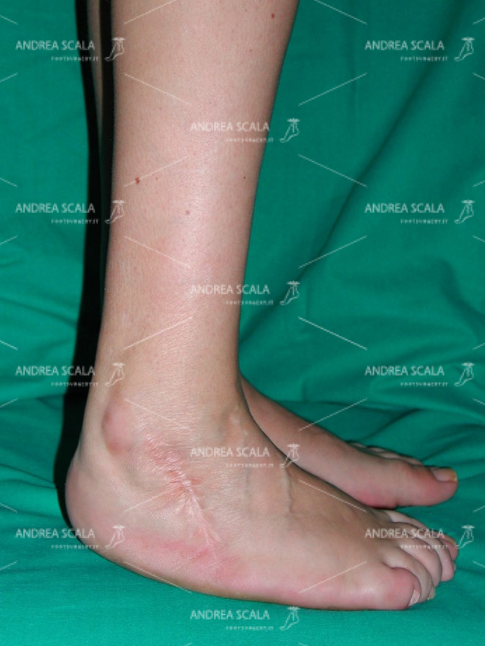
Paziente di 48 anni con piede equino-varo-supinato. Poliomielite nel primo anno di vita. Trattata con allungamento del t. d’Achille ed artrodesi della sottoastragalica a 8 anni.
PRE OPERATORIO Piede equino, il calcagno non tocca il suolo. Paziente di 49 anni, affetta da esiti di polio. Piede equino-varo-supinato.
Prima dell’intervento: Deambula con la punta del piede e con appoggio esclusivo sulla testa del 5° metatarso a causa della grave inversione. Callosità molto dolorosa e ortesi plantare di difficile realizzazione.
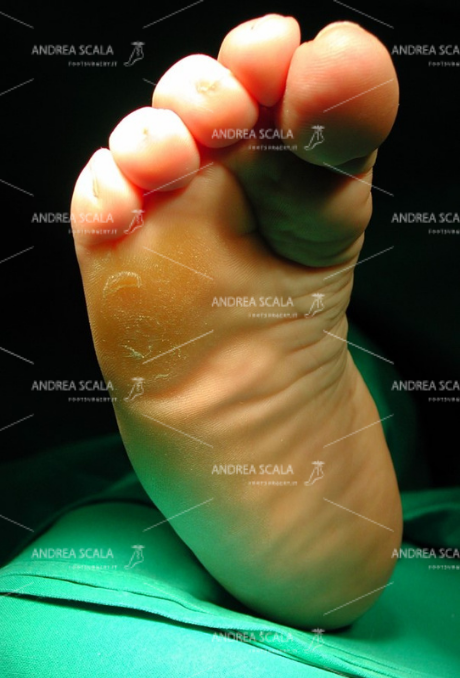
PRE OPERATORIO La foto della pianta del piede mostra la callosità dolorosa sotto il 5° metatarso. La paziente appoggia da anni il peso del corpo solo in quel punto. Appoggio molto doloroso, prevalente sulla testa del 5° metatarso. Impossibile ottenere lo scarico della testa del 5° a causa dell’equinismo
Intervento chirurgico: Allungamento del t. d’Achille; osteotomia de-varizzante del calcagno (osteosintesi con due viti); resezione dell’impingement anteriore della tibio-tarsica.
POST OPERATORIO Il calcagno appoggia al suolo. Dopo l’intervento la pianta ha ripreso contatto con il suolo (tenotomia t. d’Achille) ed il piede non è più varo (osteotomia del retropiede). Non esiste più l’ipercarico sulla testa del 5° metatarso.
A distanza di tempo: Paziente con appoggio della pianta del piede al suolo. Scomparsa della callosità dolorosa sotto la testa del 5° metatarso. Piede atteggiato normalmente. Deambulazione normale.
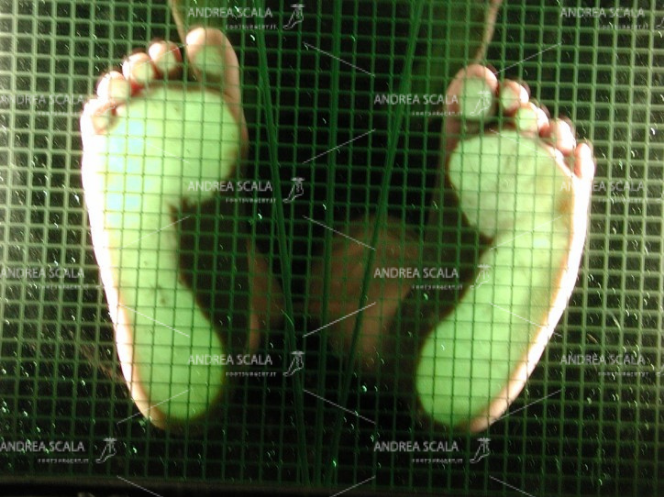
POST OPERATORIO Immagine post-operatoria al podoscopio.
La foto della pianta del piede mostra che il calcagno appoggia al suolo, come tutta la pianta del piede e non c’è più la dolorosa callosità sulla testa del 5° metatarso.
Contatta Il Dott. Andrea Scala
 Il Dott. Andrea Scala ha conseguito il suo diploma di Laurea in Medicina e Chirurgia presso la Università Cattolica del S. Cuore – Policlinico “A. Gemelli” di Roma con la discussione della tesi sperimentale, elaborata presso l’Istituto di Clinica Ortopedica diretta dal Prof. G.F. Fineschi, dal titolo: “Studio delle modificazioni cellulari indotte dai metalli di comune impiego in Chirurgia Ortopedica”, riportando il massimo dei voti. E’ specialista in Traumatologia e Ortopedia, specialista in Medicina dello Sport. Dal 1984 al 1988 è stato Assistente del Prof. Pisani nell’Ospedale di Alba (CN), il primo in Italia specializzato nella cura delle patologie della Caviglia e del Piede. Il Dott. Andrea Scala nel 1998 ha impiantato per primo la Protesi di Caviglia a Roma. Grazie ai numerosi anni di esperienza nel settore, alla formazione continua e alla pratica chirurgica effettuata in prestigiosi Centri Ospedalieri e Universitari italiani ed esteri, il Dott. Andrea Scala garantisce ai propri pazienti risultati eccellenti, ottenuti attraverso tecniche chirurgiche innovative, accurati studi sul singolo caso clinico e attuazione di terapie di ultima generazione per agevolare e accelerare la rigenerazione dei tessuti. I trattamenti per cui è specializzato sono:
Il Dott. Andrea Scala ha conseguito il suo diploma di Laurea in Medicina e Chirurgia presso la Università Cattolica del S. Cuore – Policlinico “A. Gemelli” di Roma con la discussione della tesi sperimentale, elaborata presso l’Istituto di Clinica Ortopedica diretta dal Prof. G.F. Fineschi, dal titolo: “Studio delle modificazioni cellulari indotte dai metalli di comune impiego in Chirurgia Ortopedica”, riportando il massimo dei voti. E’ specialista in Traumatologia e Ortopedia, specialista in Medicina dello Sport. Dal 1984 al 1988 è stato Assistente del Prof. Pisani nell’Ospedale di Alba (CN), il primo in Italia specializzato nella cura delle patologie della Caviglia e del Piede. Il Dott. Andrea Scala nel 1998 ha impiantato per primo la Protesi di Caviglia a Roma. Grazie ai numerosi anni di esperienza nel settore, alla formazione continua e alla pratica chirurgica effettuata in prestigiosi Centri Ospedalieri e Universitari italiani ed esteri, il Dott. Andrea Scala garantisce ai propri pazienti risultati eccellenti, ottenuti attraverso tecniche chirurgiche innovative, accurati studi sul singolo caso clinico e attuazione di terapie di ultima generazione per agevolare e accelerare la rigenerazione dei tessuti. I trattamenti per cui è specializzato sono:
Protesi caviglia
Piede paralitico
Malattia di Haglund
Alluce valgo
Legamenti della caviglia
Alluce rigido
Piede piatto
Neuroma di Morton
Il Dott. Andrea Scala è l’unico chirurgo ortopedico specialista italiano iscritto alla Società Francese di Chirurgia della caviglia e del piede. Svolge la propria attività professionale presso la Casa di Cura ARS MEDICA in Via Cesare Ferrero di Cambiano, 2900191 ROMA. Prenota una visita specialistica al numero +39 335 766 2164 o invia una mail all’indirizzo info@footsurgery.it.